高血圧
高血圧
「血圧が高いと言われたから、塩分を控えないと」といっている人は多いですが、自覚症状がないので、なかなか日常生活から改善することが難しいのではないでしょうか。
では、自覚症状は問題にならないのに、なぜ血圧が高いといけないのでしょうか。
症状がないからといって治療を受けずに放置していれば、動脈硬化が進んでしまうことによる、脳血管疾患や虚血性心疾患などを発症して死に至ることもあります。それが、高血圧が「サイレントキラー」といわれるゆえんです。
現在、日本には高血圧の方が約4,300万人いると試算されており、そのうち、少なくとも1度通院した患者は、約40%といわれています。つまり、健康に対する国民の意識が高い日本でも、高血圧を放置している人が60%もいるのが現状なのです。
血圧に起因する、脳・心血管疾患を予防するには、一人ひとりが意識を高め生活習慣を改善しなくてはなりません。
まずは、高血圧がどのような病気で、何に気をつけなければならないのかを知って、日ごろから少しずつでも実践していくことが大切です。
高血圧の疫学
1) 通院者率 1位は「高血圧症」
2019年国民生活基礎調査の概況によると、傷病で通院している者は人口千人当たり 404.0で、傷病別にみると、男女ともに「高血圧症」での通院者率が最も高いという結果でした。
性別にみた通院者率の上位5傷病(複数回答)
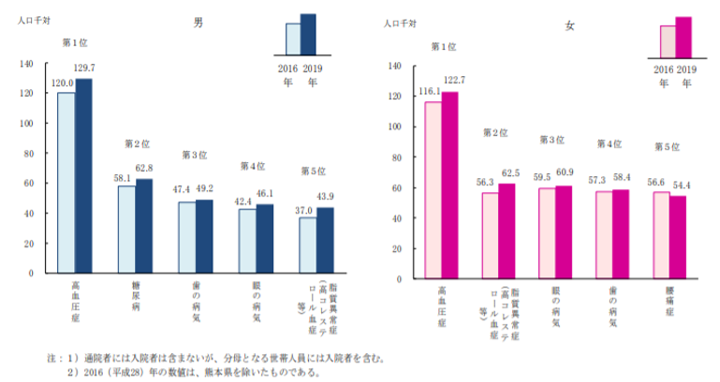
(2019年国民生活基礎調査より)
2) 高血圧と各種疾病との関連
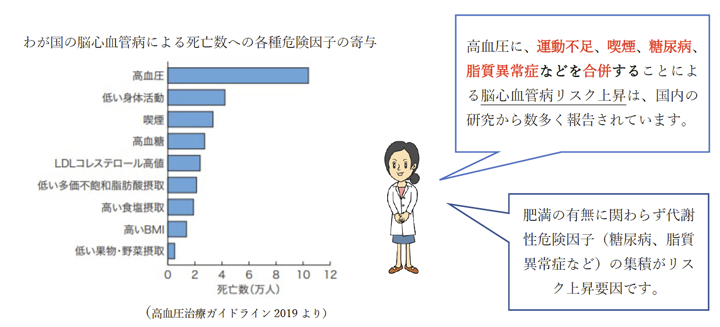
① 120/80mmHgを超えて血圧が高くなるほど、脳心血管病、慢性腎臓病などの罹患リスクおよび死亡リスクは高くなる。
高血圧は動脈硬化の第一の危険因子であるため、適切な治療をしないまま何年も放置しておくと、心筋梗塞や脳血管障害などを引き起こす可能性が高くなります。
脳心血管病死亡の約50%が、120/80mmHgを超える高血圧に起因するものと推定されています。そのため「高血圧治療ガイドライン2019」では、収縮期血圧<120かつ拡張期血圧<80を正常血圧としています。
② 血圧指標の中では収縮期血圧が脳心血管病リスクをより強く予測し、さらに他の危険因子の合併により脳心血管病リスクはさらに高くなる
3)国民の血圧の現状と推移
①わが国の高血圧者数は約4300万人と推定され、そのうち2/3が140/90mmHg以上です。
本邦の高血圧有病者推計数 (性・年齢階級別)
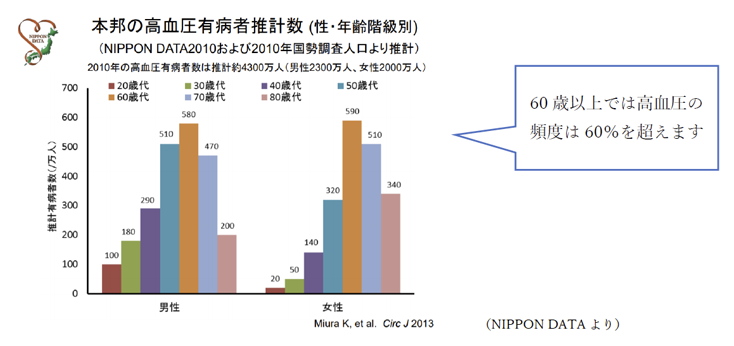
(NIPPON DATAより)
わが国の高血圧有病者数、薬物治療者、コントロール不良者などの推計数(2017)
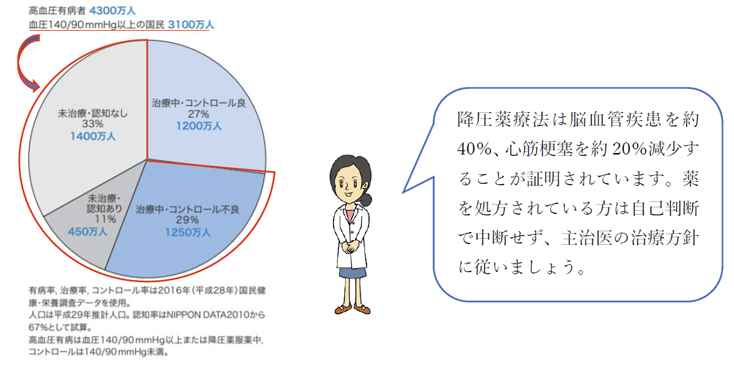
(高血圧治療ガイドライン2019より)
4)日本人の高血圧の特徴
①わが国の食塩摂取量は依然として多く、食塩摂取量を減らすことは国民の血圧水準を低下させるうえで重要です
食塩摂取量の平均値の年次推移 (20 歳以上)(平成 21~令和元年)
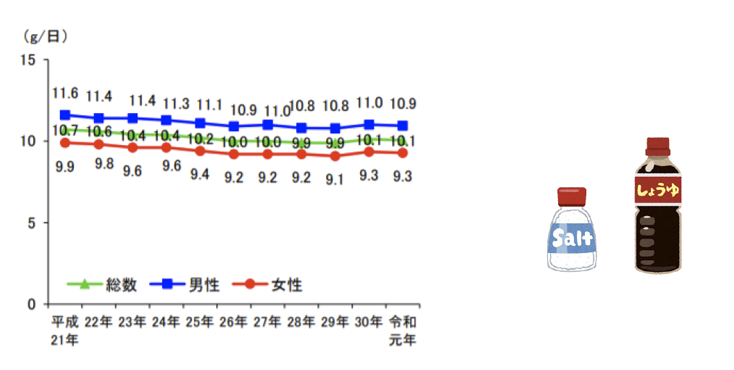
(令和元年国民健康・栄養調査より)
わが国では1950年代には食塩摂取量が20g/日を超えることがあり、血圧値も高く、脳血管障害が多発していました。しかし、1980年代後半には食塩摂取量11g/日台まで低下し、徐々に減少傾向にあります。
令和元年国民健康・栄養調査の食塩摂取量の平均値は 10.1g であり、男性 10.9 g、女性 9.3 g でした。この 10 年間でみても、徐々に低下傾向にあるといえます(図5)。年齢階級別にみると、男女とも 60 歳代で最も高いという結果もあります。
日本人の食事摂取基準(2020年版)では、食塩相当量を成人の目標量として、男性7.5g未満、女性6.5g未満と設定されています。 また、新たに高血圧及び慢性腎臓病(CKD)の重症化予防を目的として、1日6g未満が設定されています。
高血圧予防対策のためには、更なる国民全体における推進(食品関連企業の減塩商品開発への取り組み、個人における減塩意識の向上など)が必要です。
②肥満に伴う高血圧が増加しています
国民健康・栄養調査の結果やNIPPON DATA2010などから、わが国ではメタボリックシンドロームが増加していることがうかがわれ、平成28年国民健康・栄養調査ではメタボリックシンドロームが強く疑われる方の割合は50歳以上の男性で25%を超え、60歳以上の男性で30%を超えています。
メタボリックシンドロームの頻度
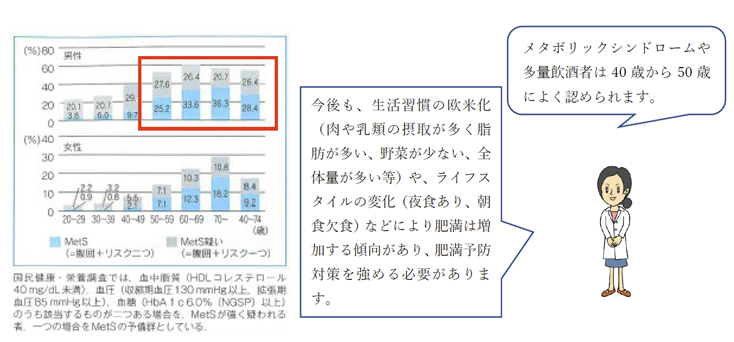
(健康運動指導士養成講習会テキスト上:公益財団法人健康・体力づくり事業財団、2020より)
5)高血圧対策
健康日本21(第2次)(2013-2022年度)では、食生活・身体活動・飲酒などの対策推進により、国民の収縮期血圧を平成25年度〜令和4年度までの10年間で、4mmHg低下させることを目標としています。これにより、脳卒中死亡数が年間約1万人、冠動脈疾患死亡数が年間約5千人減少すると推計されています。
健康日本21(第2次)における循環器疾患の目標設定の考え方
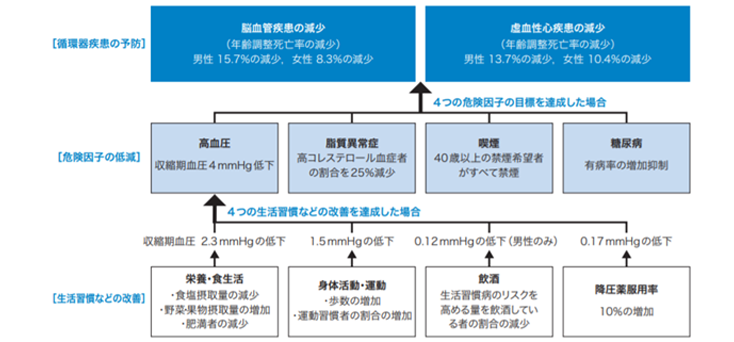
(高血圧治療ガイドライン2019より)
健康日本21(第二次)における、生活習慣病と栄養・食生活の目標の関連について整理した図(図7)によれば、循環器疾患の予防に対して直接的に作用する栄養状態や食物摂取としては、食塩摂取量の減少、野菜・果物摂取量増加、適正体重者の増加に関して研究報告があるものとされています。身体活動・運動では、歩数の増加、運動習慣者の増加、飲酒では生活習慣病のリスクを高める量を飲酒している者(純アルコール量:男性40g、女性20g以上)の割合の減少、降圧薬服用率では10%の増加が挙げられています。

以上を達成するためのポピュレーションアプローチ(多くの人々が少しずつリスクを軽減することで、集団全体としては多大な恩恵をもたらす事)戦略として、マスメディアなどを通した普及啓発、食品製造業者による食塩などの含有量表示の推進、給食や外食産業におけるメニューの改善や栄養表示の推進、家庭血圧測定の普及など様々な側面を通した環境整備があげられます。
わが国の高血圧対策の課題と健康寿命延伸への道筋
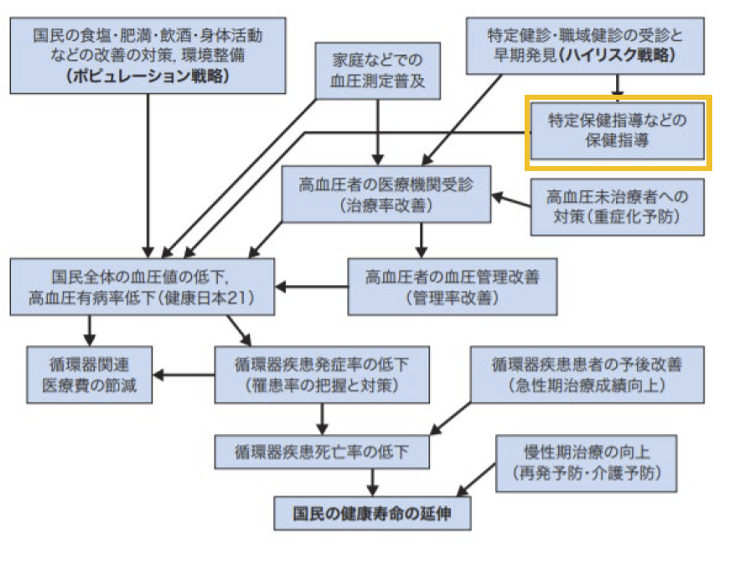
(高血圧治療ガイドライン2019より)
ポピュレーション戦略を組み合わせた総合的な対策を進め、脳血管病などの発症率・死亡率の低下、医療費適正化、さらには国民の健康寿命延伸を達成する必要があります。
特定保健指導は、メタボリックシンドロームの早期発見・早期介入の理念を取り入れて平成20年からスタートしました。メタボリックシンドロームは、診断基準を満たす項目数(内臓脂肪100cm2以上、高血糖、脂質異常、高血圧、喫煙)が増すほどリスクは増加することから積極的な高血圧管理が重要です。
当クリニックでも特定保健指導を開始する予定ですので、対象者の方はぜひご利用ください。
高血圧とは
血管の内圧が一定の基準を超えて高い状態を高血圧といいます。これが問題となるのは、血圧が高いことによって起こる血管障害のために、脳、心、腎などの重要な臓器に病変を起こすためです。
高血圧の基準は、心血管病の発生の危険性との関連で決定されます。大規模疫学調査のメタ解析から、血圧が115/75mmHgより上で、心血管病のリスクの増大が認められており、日本高血圧学会が作成した「高血圧治療ガイドライン2019」では、120/80mmHgまでを正常血圧、140/90mmHg以上を高血圧としています。
成人における血圧値の分類
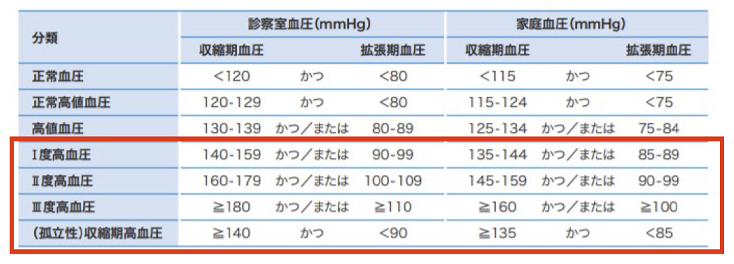
(高血圧治療ガイドライン2019より)
1)高血圧の分類
高血圧は、明確な原因のない本態性高血圧(一次性高血圧)と、原因疾患の明らかな二次性高血圧とに分けられます。二次性高血圧の頻度は10%程度で、ほとんど(90%)は本態性高血圧です。
2)二次性高血圧の発症要因
二次性高血圧は特に、原発性アルドステロン症や、睡眠時無呼吸症候群などが原因として高い頻度を占めるとの報告があります。
①腎性高血圧
糸球体腎炎、慢性腎盂腎炎、多発性嚢胞腎などで腎機能が低下すると、塩分(ナトリウム)や水分を排泄する腎機能が低下し、血圧が上昇します。また、腎動脈の先天異常や動脈炎による狭窄などによって腎血流量が低下すると、腎臓から昇圧作用のあるレニンが放出されて高血圧となります。
②内分泌性高血圧
腎に作用し塩分・水分を身体にためることで血圧を維持するアルドステロンが過剰に分泌されて高血圧になる原発性アルドステロン症や、心臓や血管に作用し血圧を上昇させるカテコールアミンが過剰に分泌され高血圧となる褐色細胞腫などがあります。
③高血圧とメタボリックシンドローム
メタボリックシンドロームにおいて血圧の上昇がみられます。内臓脂肪の蓄積により脂肪細胞から昇圧物質(アンギオテンシンノーゲン)が分泌されることによります。
3)本態性高血圧の発症要因
本態性高血圧の成因は単一の要因では説明できず、いくつかの要因が相互に関連して起こると考えられています。遺伝的要因(30-50%)、食生活など生活様式に関連した要因、社会環境要因が関与すると考えられており、生活習慣病のひとつに挙げられています。
①遺伝的素因
高血圧の発症の候補遺伝子として、昇圧や降圧に関与するホルモンや酵素などの遺伝子について検討が行われています。つまり、遺伝的に高血圧になりやすい人がいます。
②塩分の過剰摂取
国や地域ごとの食塩摂取量と高血圧割合との間には明確な関連性が示されています。食塩をほとんどとらないブラジル高地民やパプアニューギニアなどのno-salt communityでは高血圧者はみられません4)。食塩摂取量が増加するにつれ、その地域で高血圧を示す者の割合が増えますが、食塩による高血圧の影響の程度は個人ごとに大きく異なっており、日常生活レベルの減塩でも血圧の低下がみられる食塩感受性高血圧者と、明確な血圧低下がみられない食塩非感受性高血圧者に分けることができます。
③肥満
肥満は血圧上昇を促進する因子の一つです。脂肪細胞に脂肪が蓄積するに伴い、脂肪細胞からアンギオテンシンノーゲン(血圧を上げる物質)が分泌されることが明らかにされています。つまり内蔵脂肪が増えると、血圧が高くなりやすくなります。
④ 運動不足
運動は汗をかくことにより余分な塩分を排泄する働きを高めますが、運動不足だと、それが不十分になり血圧が上がってしまいます。
⑤ アルコール摂取
疫学調査でアルコールの大量摂取と血圧値上昇との関連が報告されています。
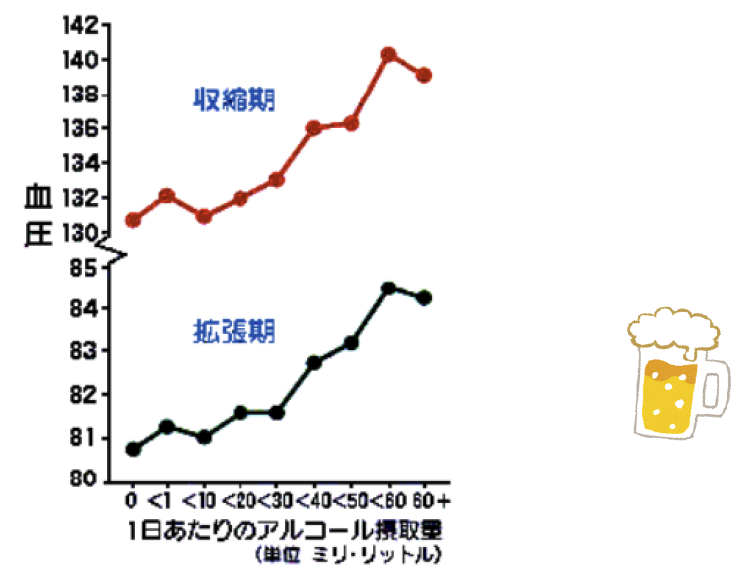
「Criqui MH,Ranger RD,et al: Circulation 1989;80:609.」より
少量の飲酒は虚血性心疾患のリスク低減などの効果がありますが、大量の飲酒はアルコール性肝障害、脳卒中やアルコール性心筋症、心房細動、夜間睡眠時無呼吸などを引き起こすだけでなく、癌の原因にもなり、死亡率を高めることも明らかになっています1)。
⑥ストレス
血圧は、精神的緊張やストレスによって著しく上昇します。
心理社会的なストレスは、視床下部を介して自律神経系の活性化あるいは視床下部―下垂体―副腎系を経由したストレスホルモンの分泌を通じて、血圧や心拍の増加、血糖値の上昇、免疫機能の変化などの生理学的な変化を末梢で生じます。この変化が長期にわたって持続すると循環器疾患などの発症につながってしまいます。
⑦加齢
集団における血圧の平均値は加齢とともに上昇します。しかし、すべての人が加齢とともに徐々に血圧が上昇するわけではありません。本態性高血圧では前述した様々な要因によりいったん血圧が上昇すると治療以外で下降することはまれで、集団内で高血圧の人が次第に累積していくため平均値が上昇します。経年的にみると加齢に伴う上昇が緩やかになってきますが、これは降圧薬による治療の効果と減塩などの予防活動の効果によるものと考えられます。
症状・合併症
高血圧は通常、無症状ですが、二次性高血圧や高血圧合併症、臓器障害に伴う特異的症状が現れることがあります。(頭痛、めまい、耳鳴り、首筋のこり、顔面紅潮、手足のしびれなど)
高血圧を放置しておくと、脳・心・腎などの重要臓器障害が発生します。
臓器障害には、大きく分けて
①高血圧に基づくもの(心肥大、心不全、脳出血、網膜の浮腫、出血など)
②粥状動脈硬化に基づくもの(脳梗塞、狭心症、心筋梗塞)
があります。
また、高血圧は脳血管疾患、虚血性心疾患、心不全、突然死、腎不全、末梢動脈疾患などのリスクをおのおの数倍高めます。高血圧に加えて他に危険因子(糖尿病など)や臓器障害があれば心血管疾患の発生率はさらに増加しますので、糖尿病患者さんは特に高血圧を厳密に管理する必要があります。
高血圧の管理および治療の基本方針
1)治療の目的
高血圧の持続によってもたらされる脳心血管病の発症・進展・再発の抑制とともに、それらによる死亡を減少させること、また、高血圧があっても健康で生活の質を保った日常生活ができるように支援することを目的としています。
2)予後評価と管理計画のためのリスク層別化
血圧以外の脳心血管病に対する予後影響因子として、年齢(65歳以上)、性別(男性)、喫煙、糖尿病、脂質異常症、慢性腎臓病(タンパク尿)、脳心血管病既往、非弁膜症性心房細動が、わが国のエビデンスを利用して算出され、低・中・高とリスクを三層に分けた表が作成されています。
診察室血圧に基づいた脳心血管病リスク層別化
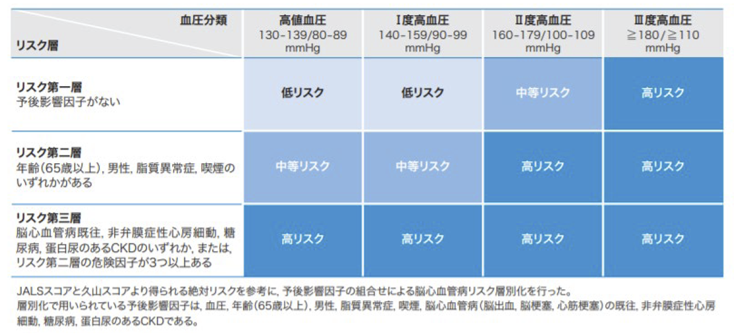
(高血圧治療ガイドライン2019より)
このようなリスクスコアからの絶対リスク算出やリスク層別化はいずれも仮定を含んだものであるため、各々のリスク判定には、主治医が血圧レベルやその他の因子も含めて最終的に判断し、薬物治療の必要性や治療方針を決定していきます。
高血圧の治療
降圧治療は非薬物療法と薬物療法に大別されます。一般的には食事・運動療法などを行っても1~3か月後に改善がみられない場合、薬物療法の追加が検討されます。
血圧が高いと言われたら、まずは生活習慣の修正からはじめましょう。

降圧目標

(高血圧治療ガイドライン2019より)
生活習慣の修正
生活習慣修正は高血圧予防や降圧薬開始前のみならず、降圧薬開始後も重要です。体重コントロールや運動、禁煙なども非薬物療法として重要な意味をもち、食事・運動を組み合わせた複合的な生活習慣の修正はより効果的です。
生活習慣の修正項目
| 1)減塩 2)食塩以外の栄養素 3)減量 4)運動 5)節酒 6)禁煙 |
食塩制限6g/日未満 野菜・果物を積極的にとりましょう ※ 飽和脂肪酸、コレステロールの摂取を控えましょう 多価不飽和脂肪酸、低脂肪乳製品を積極的にとりましょう 適正体重(BMI25未満)を維持しましょう 軽く息がはずむ程度の有酸素運動を毎日30分、または180分/週以上行いましょう エタノールで男性20~30ml/日以下、女性10~20ml/日以下にしましょう 受動喫煙を回避しましょう |
|---|
※カリウム制限が必要な腎疾患がある方は、ゆで野菜を中心にし、生の果物は控える必要があります。
肥満や糖尿病患者さんなどエネルギー制限が必要な場合、果物は80kcal/日(りんご中1/2)程度にしましょう
(高血圧治療ガイドライン2019より)
まとめ
生活習慣の修正項目(減塩、減量、運動、節酒など)を組み合わせることによって、降圧や心血管病予防の効果が得られやすいことが分かっています。出来るところから一つずつ、生活習慣を良い方向へ修正していきましょう。
通院治療中の方は医師の指示通り服薬し、生活習慣の修正も行い、より安定した血圧コントロールができるようにしていきましょう。
管理栄養士 田口絢子
参考文献
1.高血圧治療ガイドライン2019
https://www.jpnsh.jp/data/jsh2019/JSH2019_hp.pdf
2.厚生労働省 令和元年(2019)人口動態統計(確定数)の概況
https://www.mhlw.go.jp/toukei/saikin/hw/jinkou/kakutei19/index.html
3.NIPPON DATA 本邦の高血圧有病者推計数 (性・年齢階級別) (NIPPON DATA2010および2010年国勢調査人口より推計)
https://shiga-publichealth.jp/nippon-data/material/6/
4.令和元年 国民健康・栄養調査結果の概要
https://www.mhlw.go.jp/content/10900000/000687163.pdf
5.NIPPON DATA 過去30年間で日本人の高血圧に対する肥満の影響が増加 (NIPPON DATA80/90/2010, 第3,4,5次循環器疾患基礎調査の解析)
https://shiga-publichealth.jp/nippon-data/material/2/
6.消費者庁 食品の栄養成分表示制度の概要 第3版、令和2年7月
https://www.caa.go.jp/policies/policy/food_labeling/health_promotion/assets/food_labeling_cms206_20201024_04.pdf
7.国民栄養調査、国民健康・栄養調査 1980-2018
https://www.mhlw.go.jp/bunya/kenkou/kenkou_eiyou_chousa.html
8. 佐 々 木 直 亮、 高血圧と食塩摂取、 栄 養 と 食 糧Vol. 31 No. 4 301~310 1978
https://www.jstage.jst.go.jp/article/jsnfs1949/31/4/31_4_301/_pdf
9.公益財団法人 健康・体力づくり事業財団、健康運動指導士養成講習会テキスト(上)、南江堂、2020
10.日本高血圧学会、高血圧治療ガイドライン2019
https://www.jpnsh.jp/data/jsh2019/JSH2019_hp.pdf
11.鈴木庄亮ほか、シンプル衛生公衆衛生学、南江堂、2015
12.生活習慣の高血圧への寄与割合(NIPPON DATA80/90、男女別)
https://shiga-publichealth.jp/nippon-data/material/3-5/
13大阪市立大学生活科学部紀要・第32巻、パプアニューギニア高地人の食生活の変容
https://dlisv03.media.osaka-cu.ac.jp/contents/osakacu/kiyo/111H0000001-32-5.pdf
14.厚生労働省、「健康づくりのための身体活動基準2013」及び「健康づくりのための身体活動指針(アクティブガイド)」
https://www.mhlw.go.jp/stf/houdou/2r9852000002xple.html
15.喫煙の健康影響に関する検討会編:喫煙と健康 喫煙の健康影響に関する検討会報告書 平成28年8月
https://www.mhlw.go.jp/file/05-Shingikai-10901000-Kenkoukyoku-Soumuka/0000172687.pdf
16.日本循環器学会, 日本肺癌学会, 日本癌学会, 日本呼吸器学会 禁煙治療のための標準手順書 第7版
http://j-circ.or.jp/kinen/anti_smoke_std/pdf/anti_smoke_std_rev7.pdf
17.厚生労働省、「健康づくりのための睡眠指針 2014」
https://www.mhlw.go.jp/file/06-Seisakujouhou-10900000-Kenkoukyoku/0000047221.pdf
18.厚生労働省、eヘルスネット 「TDSニコチン依存度テスト」
https://www.e-healthnet.mhlw.go.jp/dictionary/tobacco/yt-048.html
19.公益財団法人 健康・体力づくり事業財団、健康運動指導士養成講習会テキスト(上)、南江堂、2020