大腸がん
大腸がん関連コラム
大腸がんとは・・・
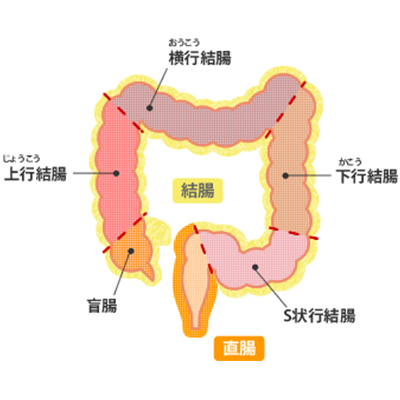
大腸がんは約2ⅿの大腸(盲腸・上行結腸・横行結腸・下行結腸・S状結腸・直腸・肛門)に発生するがんです。
食生活の欧米化により増加傾向にあります。日本人ではS状結腸、直腸にできやすいといわれています。
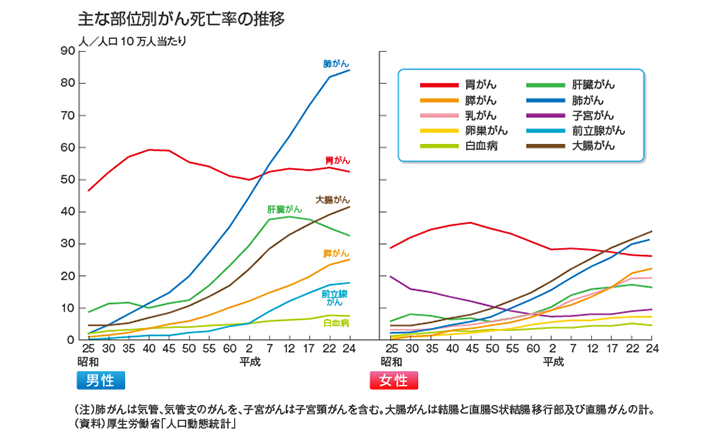
現在、日本人の大腸がんの部位別がん死亡率は女性が1位、男性が3位です。
毎年10万人ほどが罹患し、そのうち約4万人が死亡しているというデータもあります。
大腸癌は現在も増加中であり、2020年には男女ともに1位になると予想されています。これは便潜血検査で陽性になっても、大腸内視鏡検査を受けない方が多いことが考えられます。罹患率か、年齢別にみると男女ともに50歳代から増加し始めます。
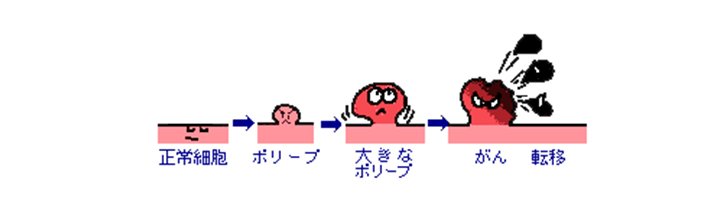
大腸がんには大腸粘膜の細胞から発生し腺腫という良性のポリープの一部ががん化して発生したものと、正常な粘膜から直接発生するものがあります。
粘膜の表面から発生したあと、大腸の壁に次第に深く浸潤していき、進行するにつれてリンパ節や肝臓、肺など他の臓器に転移します。
早期の段階では自覚症状はみられません。
多い症状としては下記のようなものがあります。
排便の変化
- 血便
- 下血
- 下痢と便秘の繰り返し
- 便が細い
- 便が残る感じがある
おなかの変化
- おなかが張る
- 腹痛
- おなかにしこりがある
その他の変化
- 貧血
- 原因不明の体重減少など
時には、大腸がんによる腸閉塞症状から嘔吐などをし癌が見つかることや、大腸がんの転移が肺や肝臓に腫瘤として先に発見されることがあります。
大腸がんは見つけるのが早ければ早いほど完全に治る可能性が高くなります。
早期の段階で発見できるように、定期的な検診や症状がある場合には早めに消化器科、胃腸科、肛門科などの受診をすることが大切です。
大腸がんの原因
食生活の欧米化
食生活の欧米化により肉や油などたんぱく質や脂肪分の多い食事に変化しています。 たんぱく質やカロリーの高い食事を取ると、便が大腸にとどまる時間が長くなり、便に含まれる発がん性物質も長い時間とどまります、そのため、癌が発生しやすくなります。
過度の飲酒
たくさんのお酒を摂取することは明らかなリスク要因とされています。欧米人に比べ日本人のほうがアルコールの影響を受けて癌になりやすいといわれています。
運動不足・肥満
運動することによって大腸がんのリスクを軽減できると報告されています。
特にデスクワークの多い人が大腸がんにもなりやすいといわれていますので、意識して身体を動かすことが有効です。
内臓脂肪が増えると動脈硬化や癌発生を抑制する物質の生成をしにくくなってしまい、そこに欧米化した食事により発生した発がん性物質により、上皮細胞の遺伝子が傷つき癌化してしまいます。
特に男性において肥満が関係するといわれています。BMI27以上で大腸がんになる可能性の上昇がみられると報告されています。
喫煙
たばこは大腸だけでなく、肺や胃などの消化器系の臓器へ影響を与えやすいといわれています。大腸にたばこの煙が直接触れるわけではありませんが、発がん性物質を身体に取り込むため、吸わない人に比べると約7倍大腸がんになりやすいといわれています。
遺伝的要因
様々な癌の原因ひとつに遺伝がありますが、大腸がんも遺伝によるリスクが認められています。直系の親族に大腸がんの人がいる場合は、いない人よりも大腸がんにかかる率が高くなるといわれています。大腸がん患者の5~7%には、同一家系内に大腸がんの人がいます。
大腸がんの中でも“家族性大腸腺腫症”とよばれる病気がもとになって発病するものは、遺伝が原因です。大腸ポリープ
大腸ポリープは大腸がんのリスクを高めるリスク要因であると考えられています。
ポリープの大きさが大きいほど、大腸がんになる可能性が高くなります。また、ポリープのできやすい人は大腸がんになるリスクが高いといわれています。
大腸がんの簡単セルフチェック
下記に当てはまる項目が多いほど大腸がんのリスクが高まります。
- 肉食中心でお腹いっぱい食べる
- 加工食品が好き
- 野菜や果物をあまり食べない
- 食べるスピードが早い
- どちらかというと便秘気味である
- 便意を我慢してしまうことが多い
- タバコを1日1箱以上吸う
- お酒を1日1合以上飲む
- 運動はあまりしない
- 仕事はデスクワーク中心である
- 1日中ゴロゴロしているのが好き
- 家族に大腸の大きな既往の人がいる
- 40歳以上である

大腸がんの検査
便潜血検査
便の中に血液が混ざっていないかどうかを調べる検査です。
問題点として、
- 出血している病変しかわからない。
- 早期がんや平坦な癌は出血していないことが多いため見逃されやすい。
- 痔でも陽性になってしまう。
などがあります。
しかし、痔によって陽性反応になり、精密検査をうけたまたま早期がんがみつかることもあります。また、陽性反応があるのに痔があるからと精密検査をせずに進行がんを見つけてあげられないこともあります。
便潜血検査で陽性でも95%以上の方に大腸がんはありません。
便潜血陽性の結果が出た場合には怖がらずに精密検査を受けていただくことをお勧めします。
血液検査
大腸がんではCEAやCA19-9、p53抗体と呼ばれる腫瘍マーカーなどを検査します。
しかし、腫瘍マーカーの結果だけでは、
- 正常な状態や良性の腫瘍の場合にも数値が上昇することがある
- 早期がんのうちは正常値であることが多い
- 癌があっても必ず数値が上昇するとは限らない
などの理由から、癌の有無を診断することはできません。
通常は手術後の再発チェックや抗がん剤の効果判定の参考に使われます。
大腸内視鏡検査
前処置で大腸の中をきれいにした後、肛門から内視鏡を挿入し、大腸の内部を直接観察して、大腸がんが疑われる場所の病変の範囲や深達度を調べる検査です。
病変があれば組織を採取して生検を行い、病理検査で詳しく調べます。
良性のポリープや早期の大腸がんがある場合には、検査を行うときに同時に切除することもあります。大腸ポリープの80%が腺腫です。診断は大腸内視鏡で組織をとって確定します。大腸腺腫は現在は良性でも将来大きくなると癌に変わる可能性があります。
ポリープの大きさが3㎜程度であれば非腫瘍性のものが多く、癌が見つかる確率は1%もないとされています。
5㎜以上になると腫瘍性が多くなり、大きいほど癌が見つかる可能性は高くなります。
5~9㎜だと10%弱、10~19㎜だと約25%、20㎜以上だと約40%というデータがあります。
このようなデータの集積から、最近では5㎜を超えたポリープは内視鏡で切除するのが一般的です。
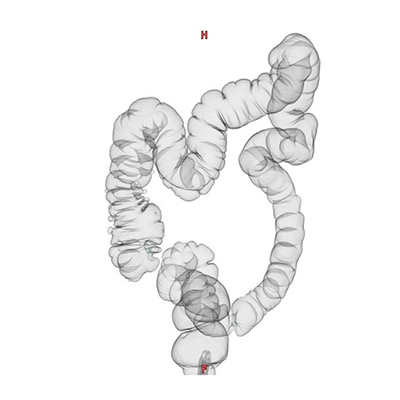
大腸CT検査(CT colonography:CTC)
内視鏡を使わない新しい検査です。
前処置で大腸の中をきれいにした後、大腸を炭酸ガスで膨らませ、マルチスライスCT装置を用いて撮影する検査です。撮影した断層画像を再構成してあたかも大腸内視鏡検査のよう(大腸3次元画像)に大腸内を観察することができます。
★便潜血や腫瘍マーカーは大腸がんの早期発見の感度が低く、大腸内視鏡検査より比較的楽にできる検査として、当院では大腸がんのスクリーニング検査は大腸CT検査をおすすめしています。
便潜血検査で陽性になったにもかかわらず『痛い・苦しい・恥ずかしい』などの理由で精密検査を受診されていない方にもお勧めの検査です。
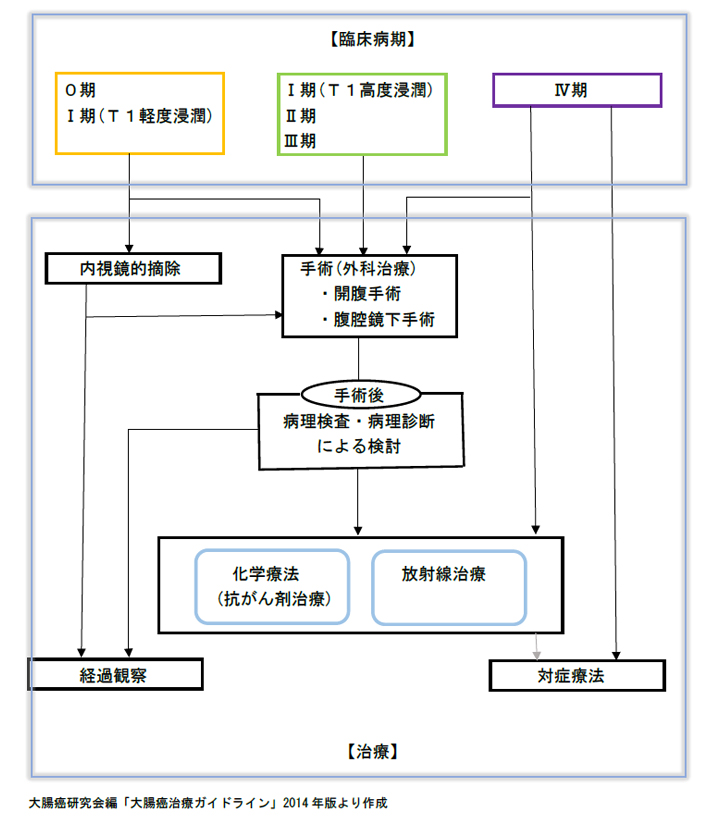
大腸がんの治療
大腸がんの治療には内視鏡治療、手術、薬物療法、放射線治療などがあります。
治療法は病期、全身状態、年齢、合併するほかの病気などを考慮し決定されます。
病期
| 0期 | 癌が粘膜の中にとどまっている | 5年生存率 99% |
|---|---|---|
| Ⅰ期 | 癌が筋肉の層にとどまっている |
5年生存率 90% |
| Ⅱ期 | 癌が筋肉の層を越えている | 5年生存率 80% |
| Ⅲ期 | リンパ節への転移あり | 5年生存率 60~70% |
| Ⅳ期 | 肝臓、肺、腹膜などの臓器に転移あり | 5年生存率 10% |